Lorsqu’elles ne sont pas traitées à temps, les maladies parodontales au stade terminal peuvent provoquer des problèmes de santé majeurs particulièrement difficiles à traiter. La prévention, en reconnaissant les symptômes et les causes d’une parodontite, est particulièrement importante, pour éviter des complications affectant l’os maxillaire et la santé générale du patient, et pouvoir mettre en place un parcours de soins dans les meilleures conditions pour guérir les dents affectées.
La parodontite, inflammation chronique -ou agressive- de la gencive provoquant une destruction progressive du parodonte et une perte d’attache parodontale de la dent, est une des maladies dentaires les plus répandues, selon l’Association Dentaire Française, qui considère que 50% de la population française est affectée. Lorsqu’elle n’est pas traitée suffisamment en amont, une parodontite peut progressivement détruire une dent et l’os qui la soutient jusqu’au stade terminal, pour finalement provoquer la perte de la dent et compromettre sa réhabilitation. Une parodontite sévère au stade terminal peut en effet provoquer une atrophie osseuse qui empêche la mise en place d’implants dans de bonnes conditions. Plusieurs solutions thérapeutiques permettent de pallier ce déficit osseux, des prothèses implanto-portées All-On 4 ou All-On 6 aux Sinus Lift, en passant par les greffes osseuses ou les implants zygomatiques. Des solutions efficaces mais onéreuses et très peu remboursées par l’Assurance Maladie, qui oblige les patients à se tourner vers le voyage dentaire pour trouver des solutions pérennes à portée de leurs ressources financières.
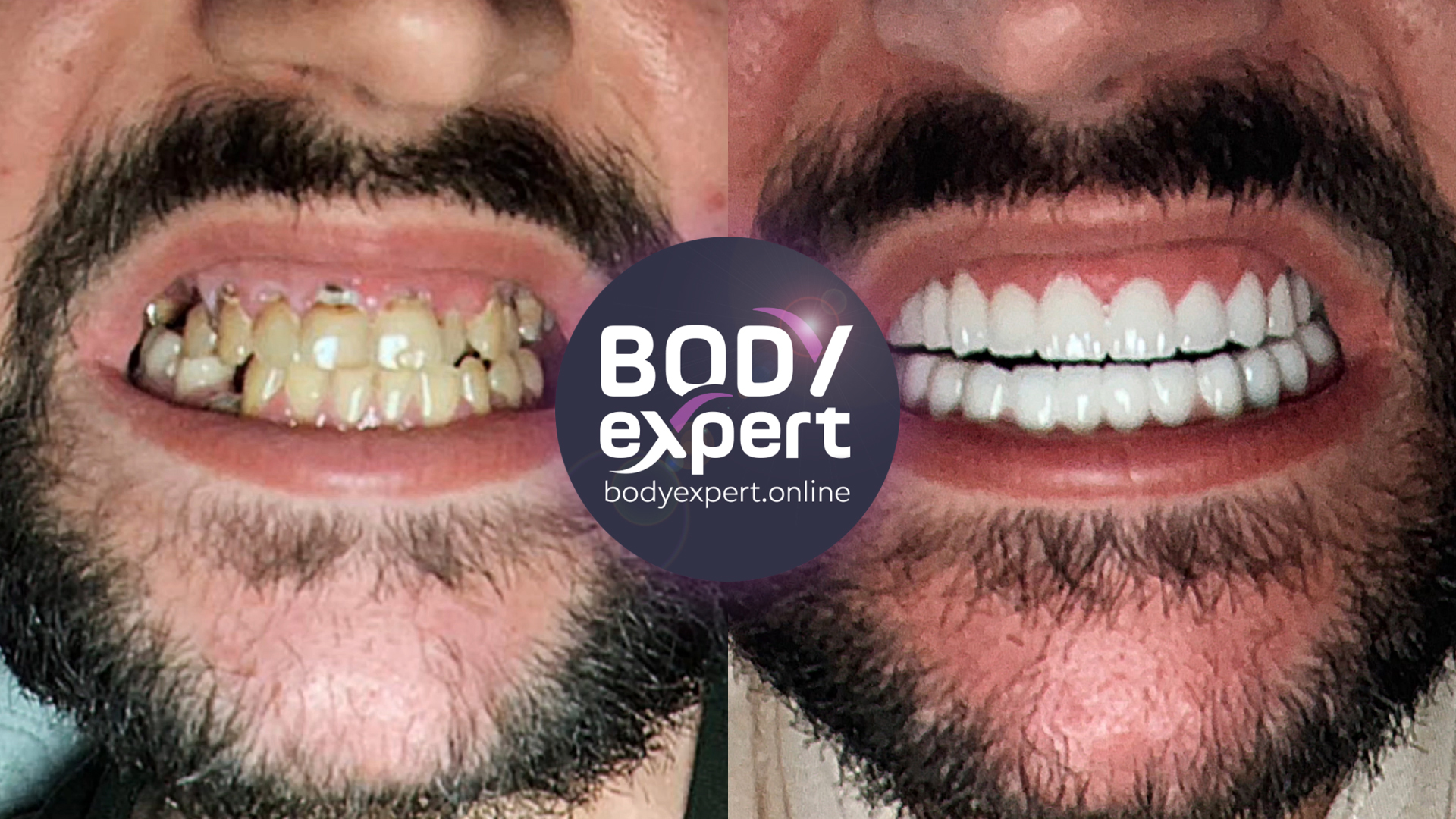
Qu’est-ce que la parodontite et comment elle évolue
Une maladie parodontale, appelée aussi parodontopathie, est une maladie des gencives provoquée par une infection bactérienne. Cette infection microbienne entraîne une inflammation des tissus de soutien des dents, le parodonte, constitué de quatre éléments: l’os alvéolaire, qui entoure les dents et repose sur l’os des mâchoires supérieure et inférieure ; le ligament alvéolodentaire (aussi appelé desmodonte) qui joue le rôle d’amortisseur entre l’os alvéolaire et la racine dentaire ; la gencive, qui recouvre et protège l’os alvéolaire ; le cément, qui enveloppe la racine des dents et leur permet de se fixer au ligament alvéolodentaire.
Cette agression bactérienne provoque dans un premier temps une inflammation des gencives, appelée gingivite. Si celle-ci n’est pas identifiée et traitée rapidement, la gingivite peut évoluer vers la pulpite, lorsque l’infection se loge dans la racine, ou la parodontite, lorsque l’infection se propage au ligament et à l’os alvéolaire. Très répandues chez l’adolescent et l’adulte, les maladies parodontales s’accentuent avec l’âge.
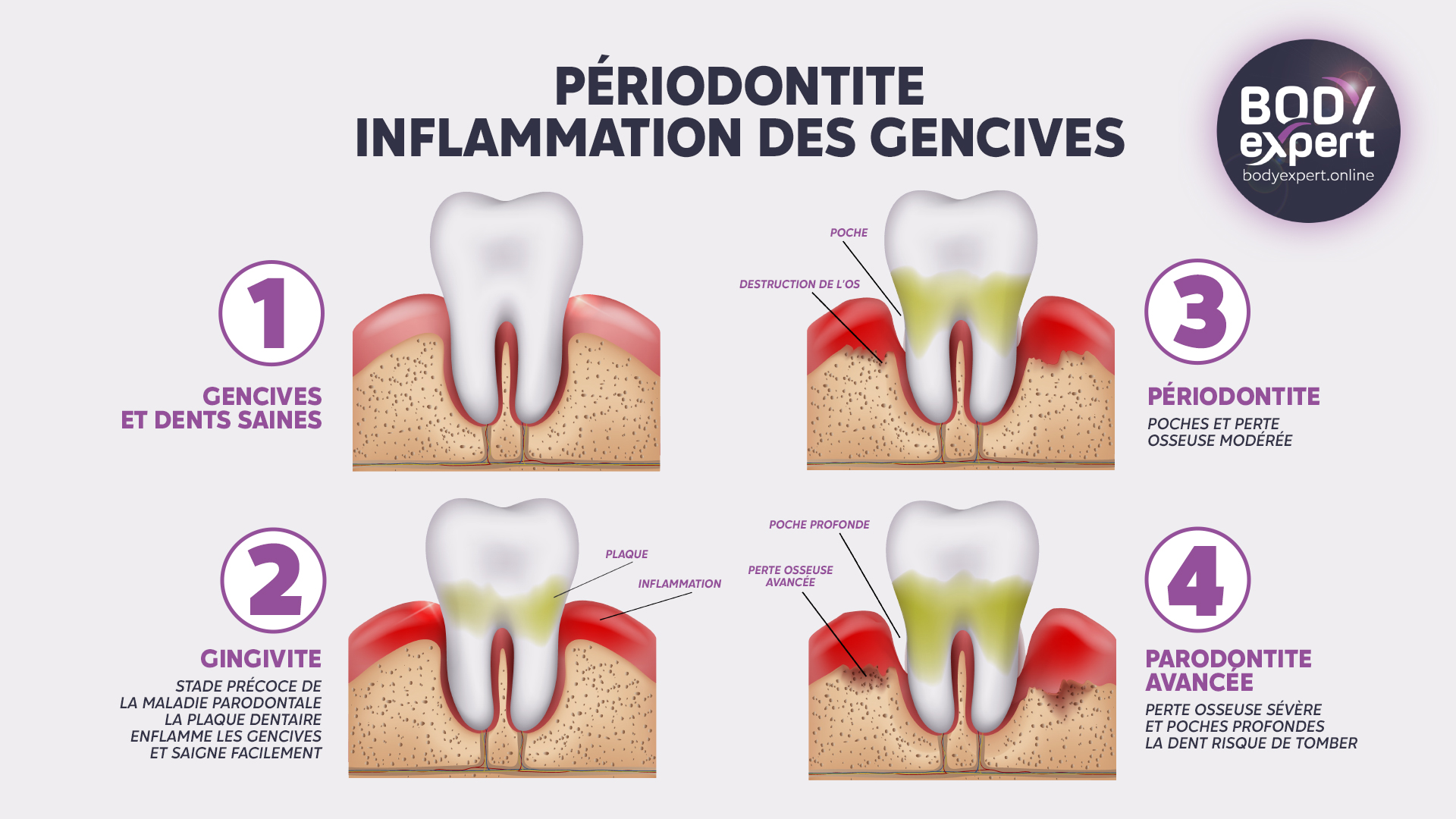
Les causes de la parodontite
Cette infection est principalement due à une mauvaise hygiène dentaire, qui permet aux bactéries de s’accumuler entre les dents et les gencives et finissent par former une plaque dentaire, collant aux dents et constitué de protéines salivaires, de déchets alimentaires (sucres et acides) et de bactéries. Lorsqu’il se calcifie, cet enduit blanc et opaque constitue le tartre qui peut, avec le temps, entraîner une infection chronique. Outre cette plaque dentaire recouvrant les dents du patient, les premiers signes avant-coureurs de la maladie parodontale sont la présence de poches parodontales, ou d’inflammation des gencives, et le saignement gingival. Outre un mauvais brossage des dents, plusieurs facteurs aggravants peuvent expliquer l’apparition de la parodontopathie.

- Le bagage héréditaire parodontal des ascendants du patient peut aider à identifier et prévenir l’apparition de maladies parodontales.
- Certaines maladies immunodépressives, affaiblissant les défenses immunitaires buccales, accélèrent l’apparition et la persistance d’infections parodontales.
- L’âge favorise l’apparition de maladies parodontales, surtout à partir de 55 ans : lorsque la gencive se rétracte, la base des dents est plus exposée au dépôt de tartre et de bactéries.
- Une malocclusion dentaire due à l’héritage génétique ou suite à un accident, peuvent contribuer à des infections chroniques parodontales. Un traitement orthodontique peut s’avérer nécessaire pour leur élimination.
- Le tabac attaque les défenses immunitaires de la bouche, contribuant à diminuer la protection naturelle gingivale et accroître le développement de bactéries rongeant le parodonte.
- Une alimentation trop sucrée et trop grasse et l’abus de boissons gazeuses sucrées provoquent une augmentation d’acide dans la bouche, favorisant le développement de bactéries dans les tissus buccaux.
- Le diabète favorise le développement des maladies parodontales, et inversement. Le dérèglement glycémique provoqué par le diabète va favoriser le développement de la plaque dentaire et de ses bactéries associées, qui se nourrissent du glucose contenu dans la salive. Ainsi, l’assèchement de la bouche associé à un excès de glucides et de la plaque dentaire favorisent la formation de caries dentaires, surtout chez les enfants diabétiques. Le diabète détruit le collagène, protéine vitale pour la santé des tissus gingivaux, des tendons et des os. Il contribue à une inflammation des vaisseaux sanguins et diminue ainsi l’afflux sanguin dans les gencives en les affaiblissant.
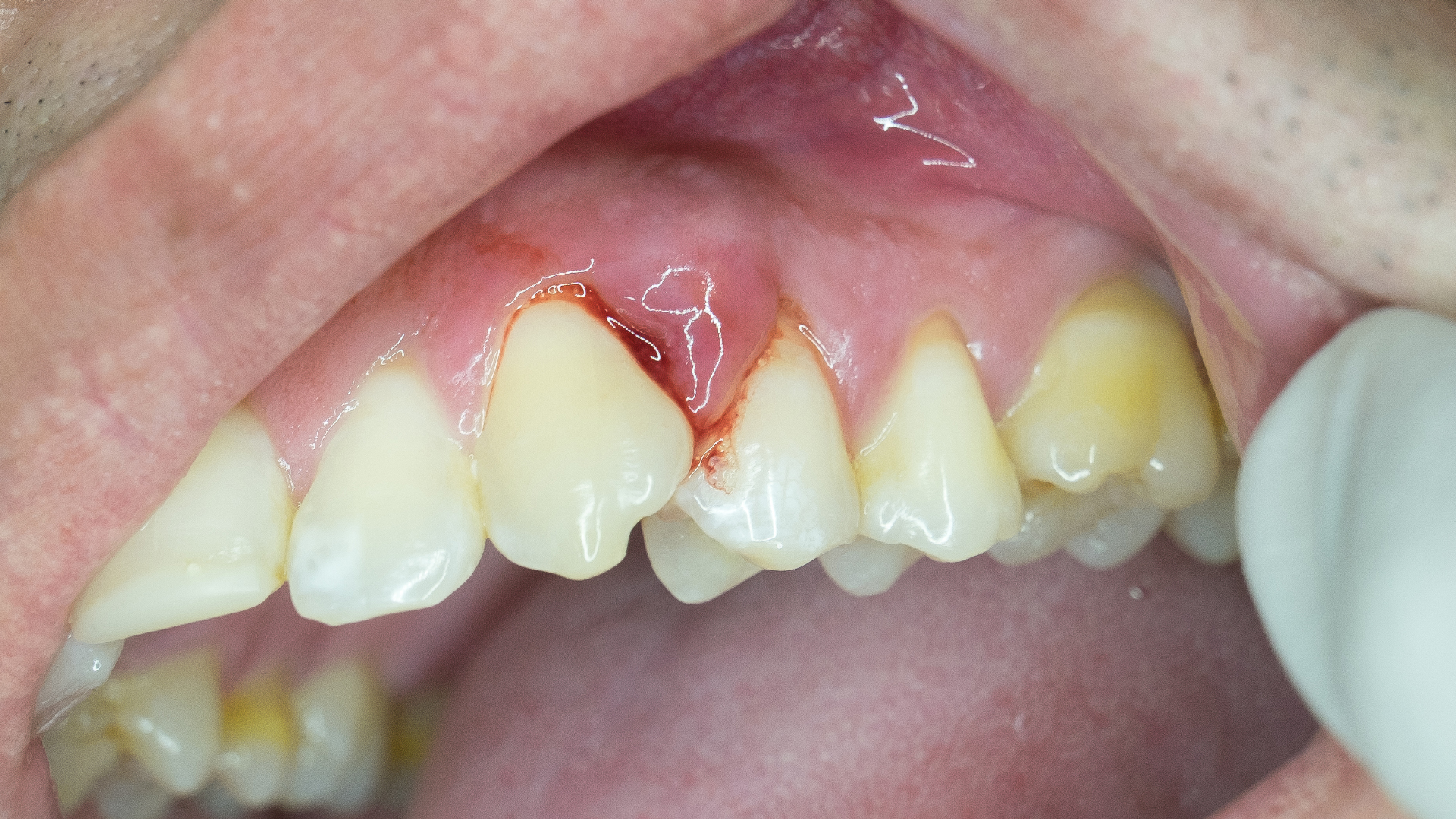
Évolution de la parodontite
Après la gingivite, l’infection bactérienne des tissus gingivaux affecte les tissus de soutien des dents, contribuant à une aggravation de la maladie parodontale. Lorsque la gencive et l’os alvéolaire se rétractent, la parodontite devient chronique, la dent perd son soutien et commence à bouger. En l’absence de traitement adéquat, l’os poursuit sa rétractation et la dent infectée n’est plus tenue par le parodonte, finissant par tomber. Parvenue à ce stade terminal, la parodontite ne peut plus être soignée. Il est alors nécessaire d’extraire la dent infectée, et de procéder à son remplacement par une prothèse dentaire soutenue par un implant, vissé dans l’os maxillaire. En effet, en l’absence de dent “active”, l’os n’est plus sollicité et poursuit sa rétractation, tandis que l’infection continue son travail de sape sur le parodonte des dents voisines.
Les recherches menées par les instituts de parodontologie soulignent la difficulté à classer les parodontites en une seule maladie avec différentes variations, ou en maladies différentes. Ils avancent cependant qu’il n’existe aucune preuve permettant de différencier une parodontite chronique et agressive. Les parodontologues distinguent cependant différents stades d’évolution : la parodontite, la parodontite nécrosante, et la parodontite comme manifestation directe de maladies systémiques (maladies immuno-dépressives, dépression, VIH, diabètes…).
Reconnaître les symptômes des différents stades
Ne sous-estimez jamais un mal de dents : il peut être le signe d’une parodontite, qui conduit systématiquement à une aggravation chronique de la maladie. Au stade précoces, les principaux signes avant-coureurs d’une parodontite sont :
- Des gencives qui saignent
- Une hypersensibilité dentaire à la chaleur et au froid
- Des gencives douloureuses et hypersensibles
- Des gencives molles et flasques
- Des gencives qui remontent et/ou qui gonflent
- Une mauvaise haleine
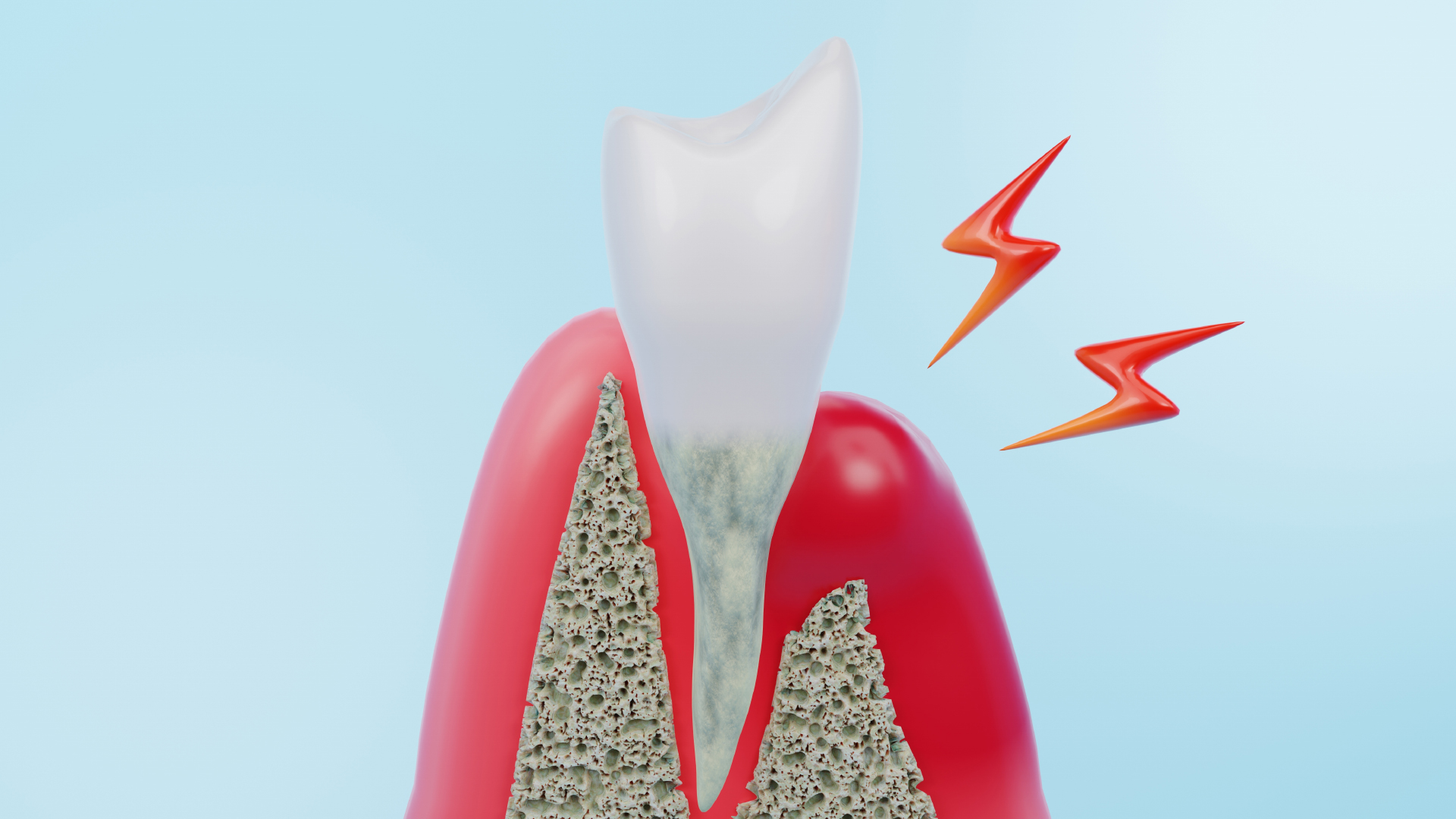
Lorsqu’un patient note la présence d’un ou plusieurs de ces symptômes, il doit immédiatement consulter un dentiste qui pourra déceler une maladie parodontale et son niveau d’évolution. Au stade terminal ou de nécrose, d’autres signes symptomatiques peuvent être rapidement décelés :
- Douleur intense au niveau des racines de la dent
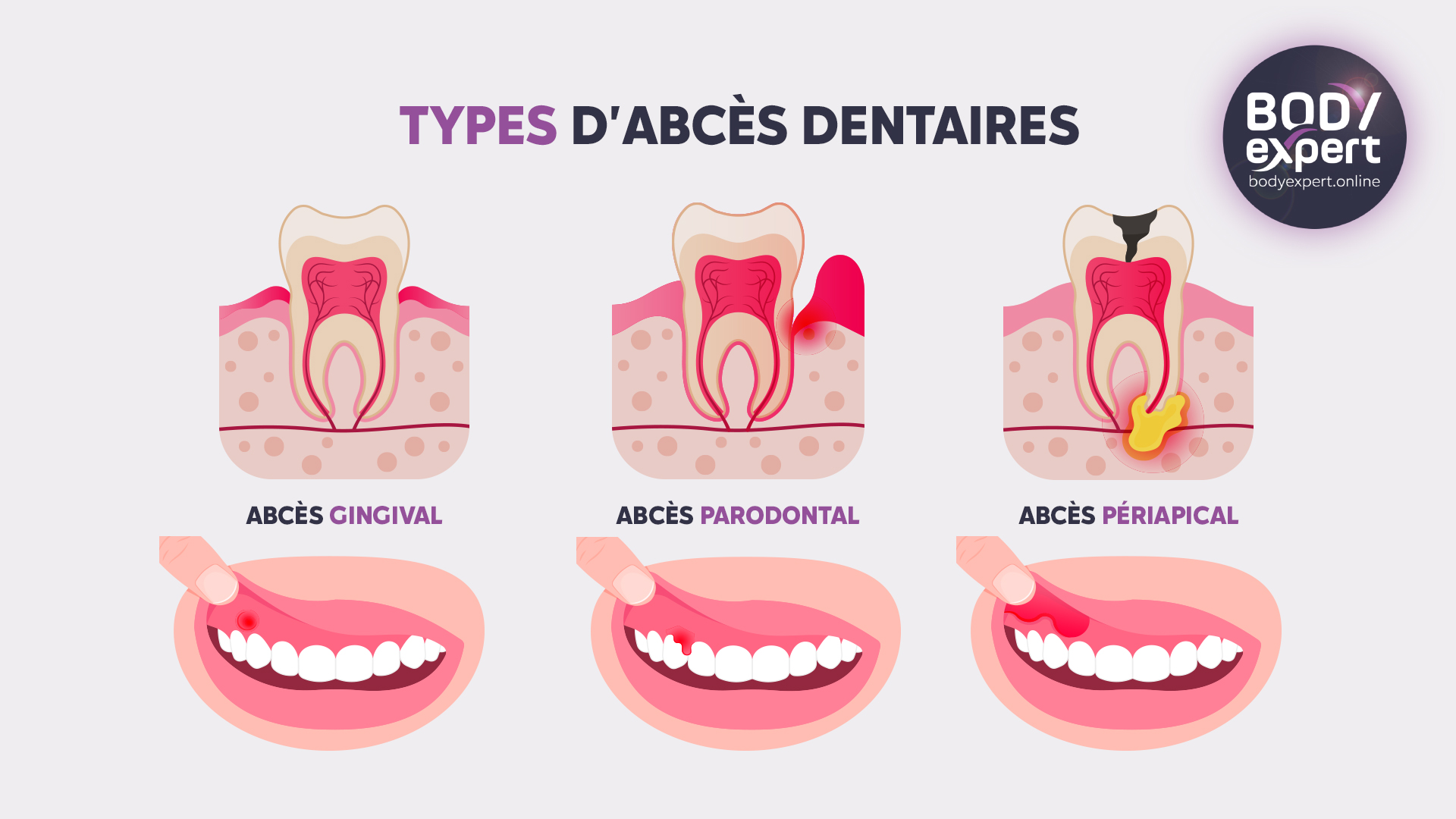
- Abcès parodontaux et apparition de pus à la base des gencives
- Dents qui bougent
- Mauvaise haleine
- Perte de dents
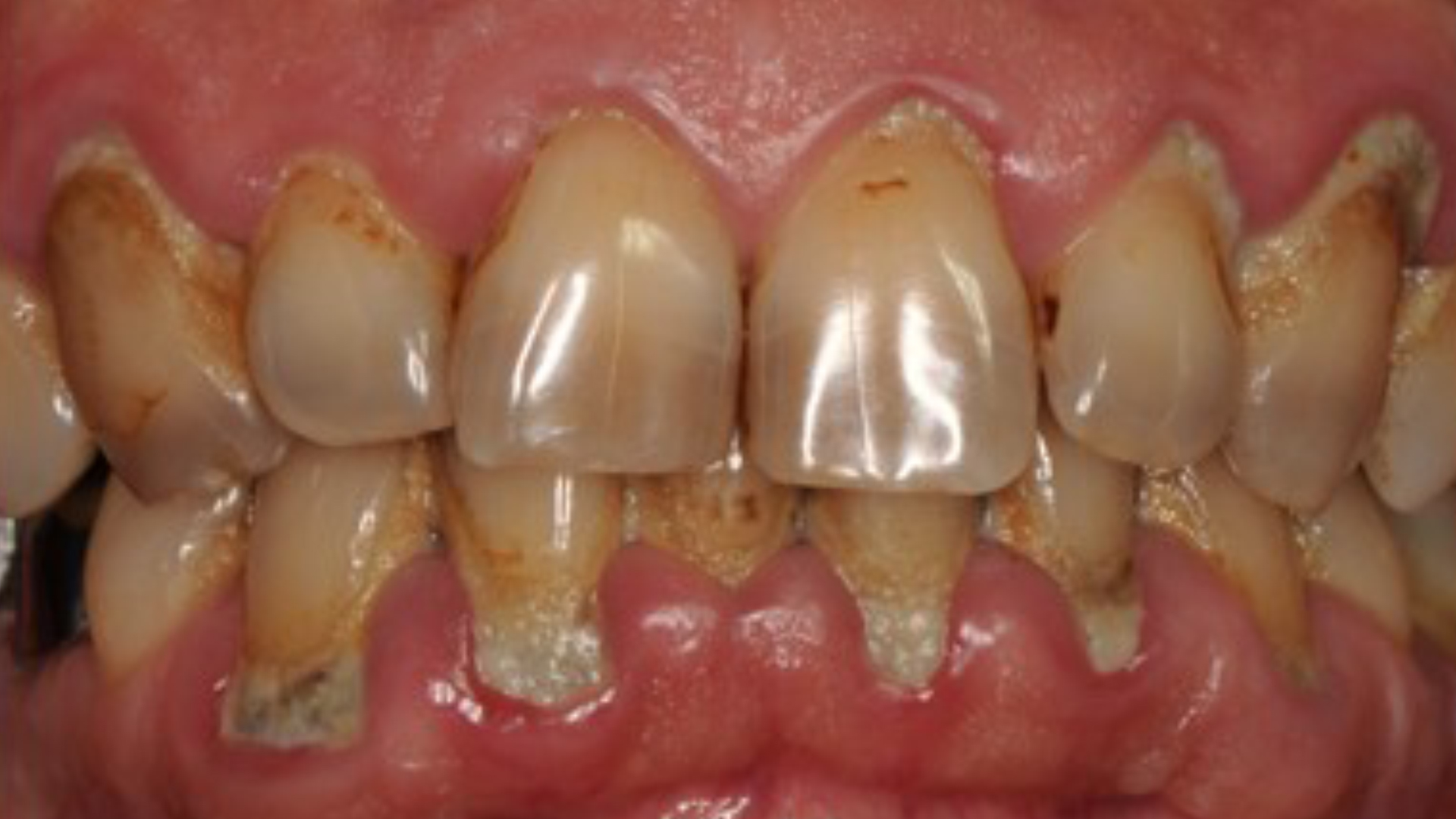
Conséquences de la parodontite au stade terminal
Une parodontite non traitée et évoluant au stade terminal signifie que la dent infectée ne peut plus être sauvée. La perte définitive de la dent est lourde de conséquences sur la santé buccale du patient. Non seulement elle entraîne des douleurs et des infections récurrentes et la parodontite peut se propager aux dents voisines, accélérant à terme l’édentement du patient. Avec des effets directs sur la mastication des aliments, et donc sur l’alimentation générale, mais aussi sur l’élocution. Elle entraîne ainsi une gêne esthétique, avec des conséquences psychologiques sur le bien-être et l’estime de soi du patient.
Enfin, la parodontite au stade terminal peut avoir de lourdes répercussions sur la santé générale du patient, notamment une augmentation des risques de maladie cardiovasculaires et une aggravation du diabète chez les personnes diabétiques.
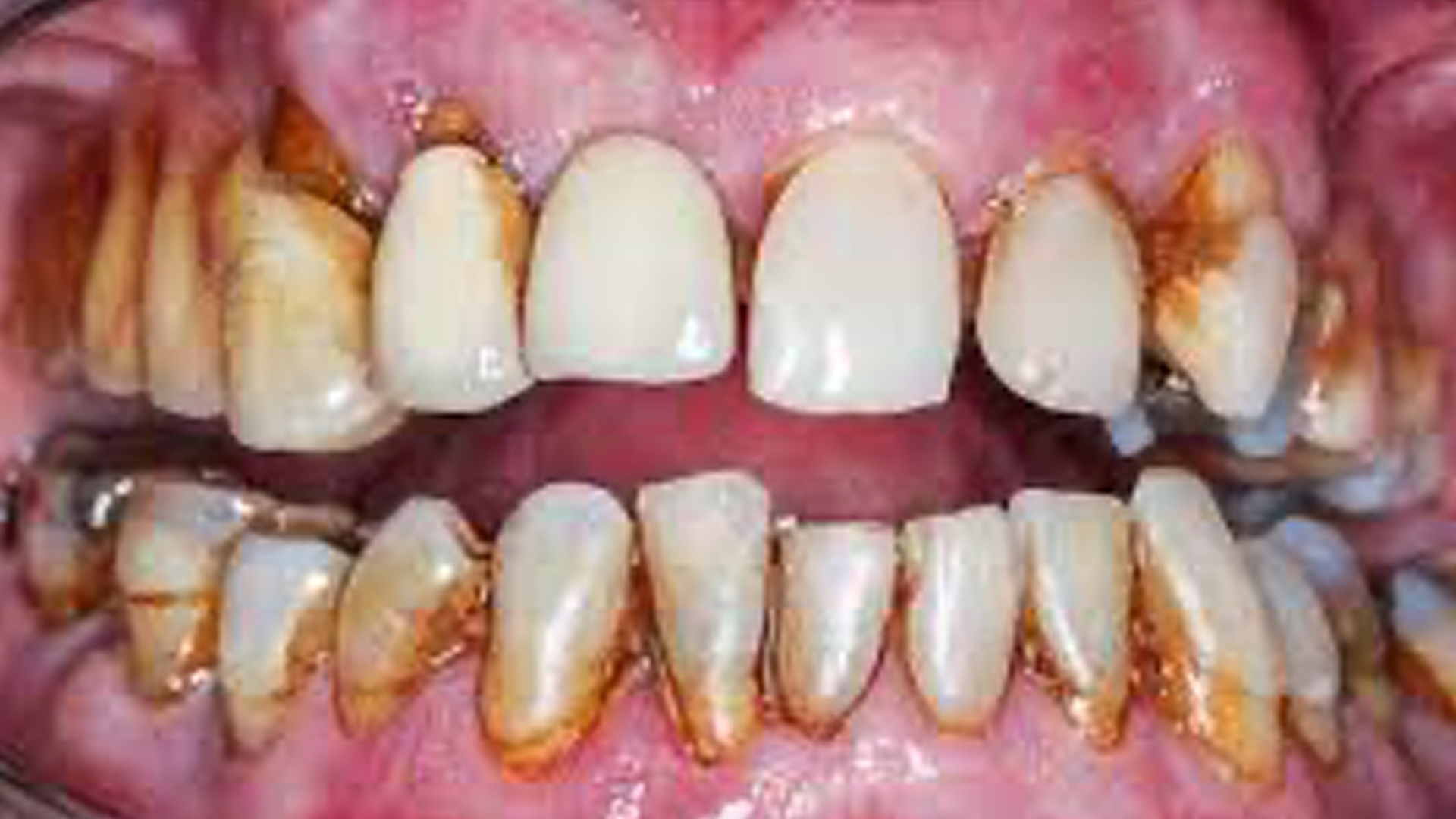
Comment traiter la parodontite au stade avancé ?
Approche non chirurgicale
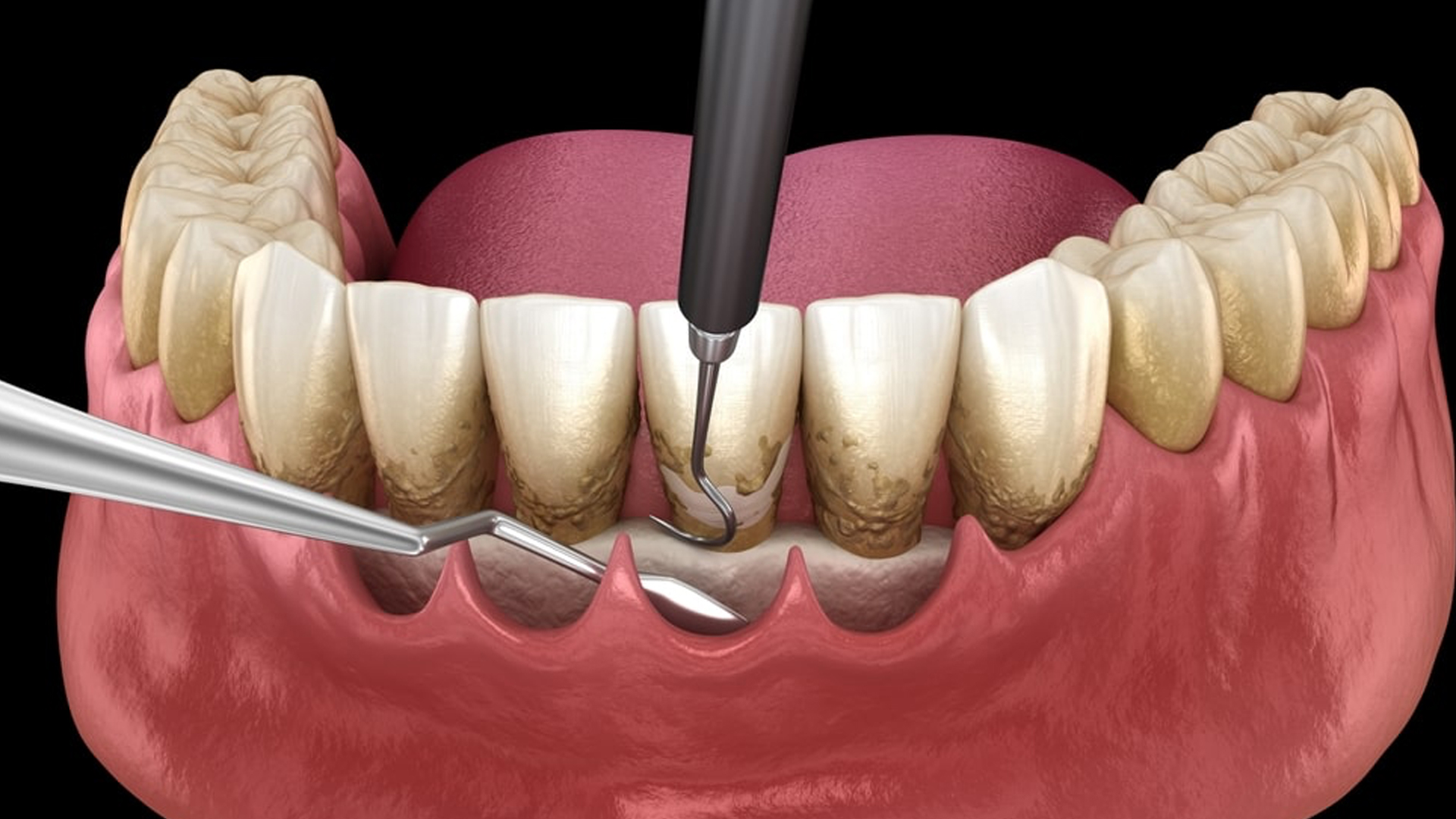
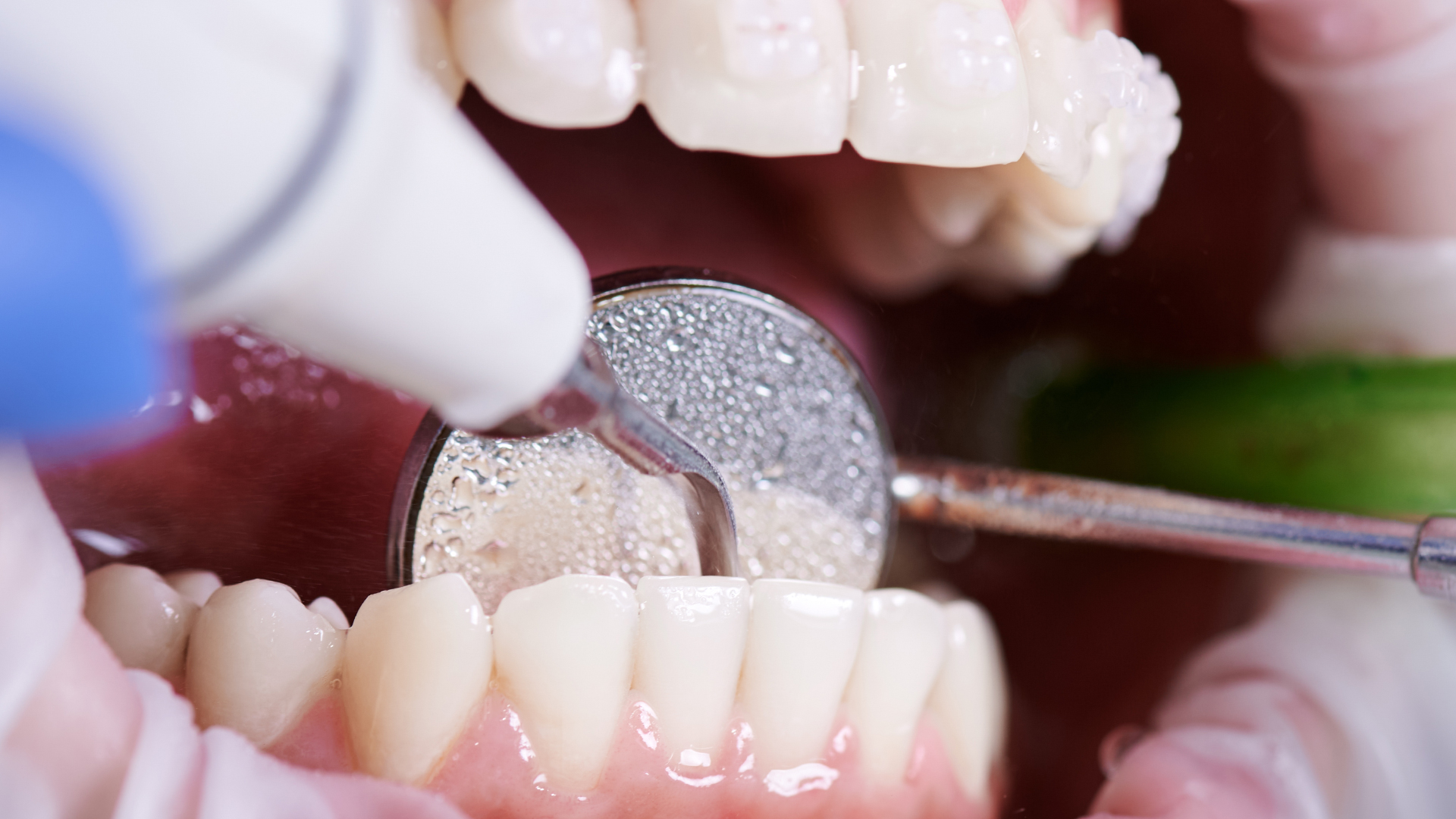
Détartrage supra et sous-gingival
Le détartrage sous-gingival, aussi appelé surfaçage radiculaire, élimine les dépôts de tartre sur et sous les tissus gingivaux, sans entamer l’émail et la pulpe de la dent. Si une carie ou une pulpite est détectée, elle doit être traitée afin de prévenir l’aggravation de l’infection en parodontite apicale, chronique ou aiguë. Réalisée sous anesthésie locale, l’opération, peu invasive, est séquencée en plusieurs parties : curetage (manuel ou par ultrason), surfaçage et lissage des dents, avant le rinçage final. Le détartrage sous-gingival permet de résorber la poche parodontale, l’espace ouvert par la parodontite entre la gencive et la dent, dans lequel les bactéries font leur nid. Si un nettoyage-surfaçage en profondeur s’avère insuffisant, la chirurgie parodontale doit prendre le relais.
Une prescription d’antibiotiques peut accompagner l’approche non chirurgicale, pour éviter la propagation de l’infection. Surtout, le patient doit scrupuleusement suivre les conseils d’hygiène dentaire de son chirurgien dentiste, avec un brossage des dents trois fois par jour, pendant au moins 2 minutes à chaque brossage. L’utilisation d’une brosse à dents à poils souples, pour éviter l’inflammation des gencives, d’une brossette interdentaire, de fil dentaire ou de jet dentaire, permet de compléter le nettoyage systématique entre chaque dent, pour prévenir la formation de plaque dentaire et la persistance de bactéries dans les interstices.
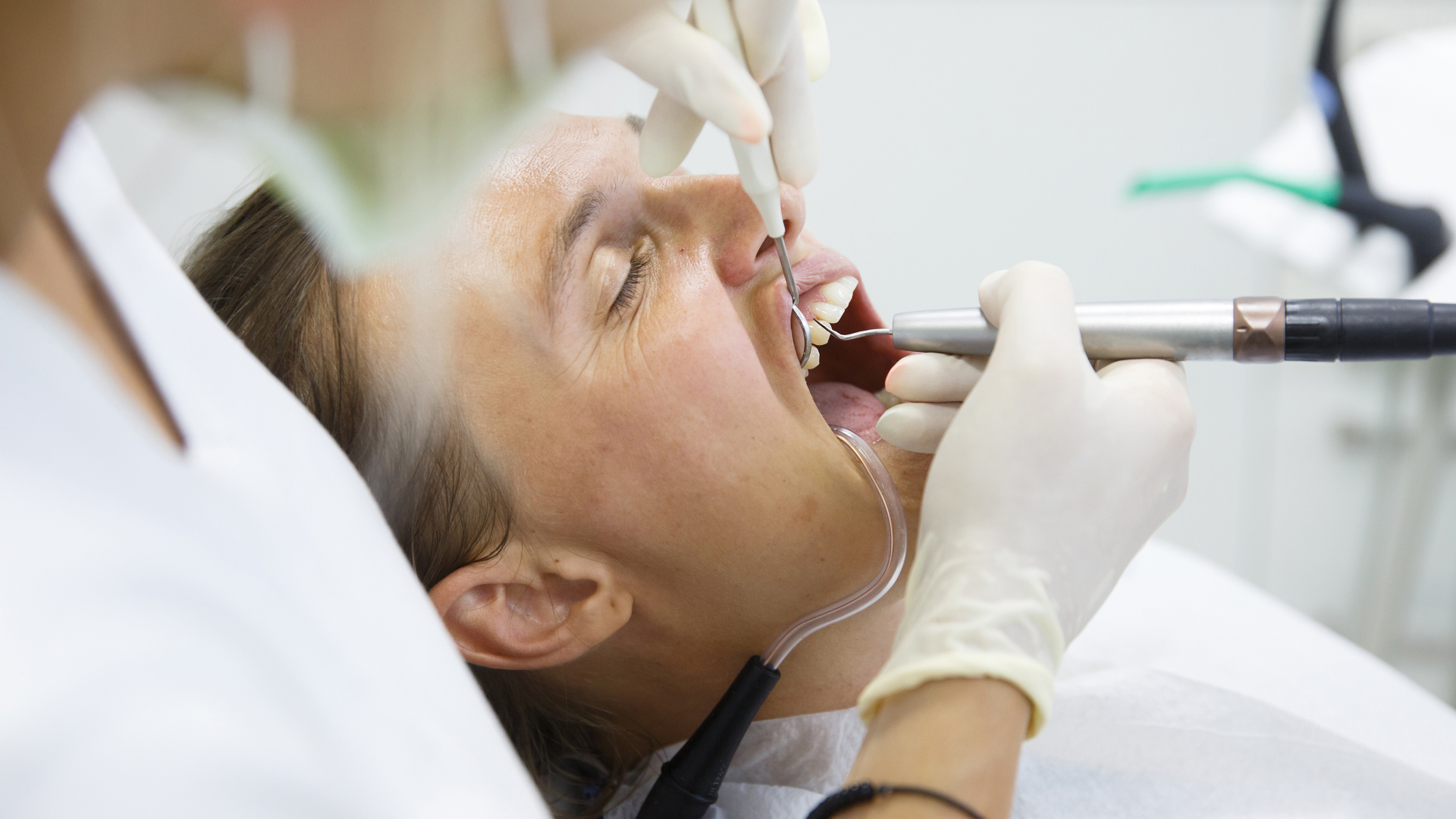
Chirurgie parodontale
Lorsque la parodontite est à un stade trop avancé, la chirurgie parodontale peut prendre le relais. Plusieurs différentes techniques peuvent alors être appliquées pour traiter la maladie parodontale et l’enrayer, avant qu’elle ne se dégrade vers le stade terminal.
Lambeaux d’assainissement
Efficace pour éliminer les dépôts de tartre et de bactéries déposés à la base des dents, la chirurgie des lambeaux d’assainissements consiste, comme son nom l’indique, à ouvrir la gencive par lambeaux pour mieux accéder aux racines des dents et à l’os alvéolaire. Réalisée sous anesthésie locale, elle nécessite des points de suture pour recoller la gencive et accélérer la cicatrisation. Ce traitement a l’avantage d’assainir totalement le parodonte et de faire disparaître le tartre et les bactéries. La fragilité post-opératoire de la zone traitée oblige cependant le patient à faire très attention dans la mastication et l’absorption des aliments et dans le nettoyage de ses dents, qui risquent de bouger car elles ne sont plus tenues par les tissus gingivaux. D’autant qu’après l’opération, les gencives se rétractent et gonflent durant leur cicatrisation.
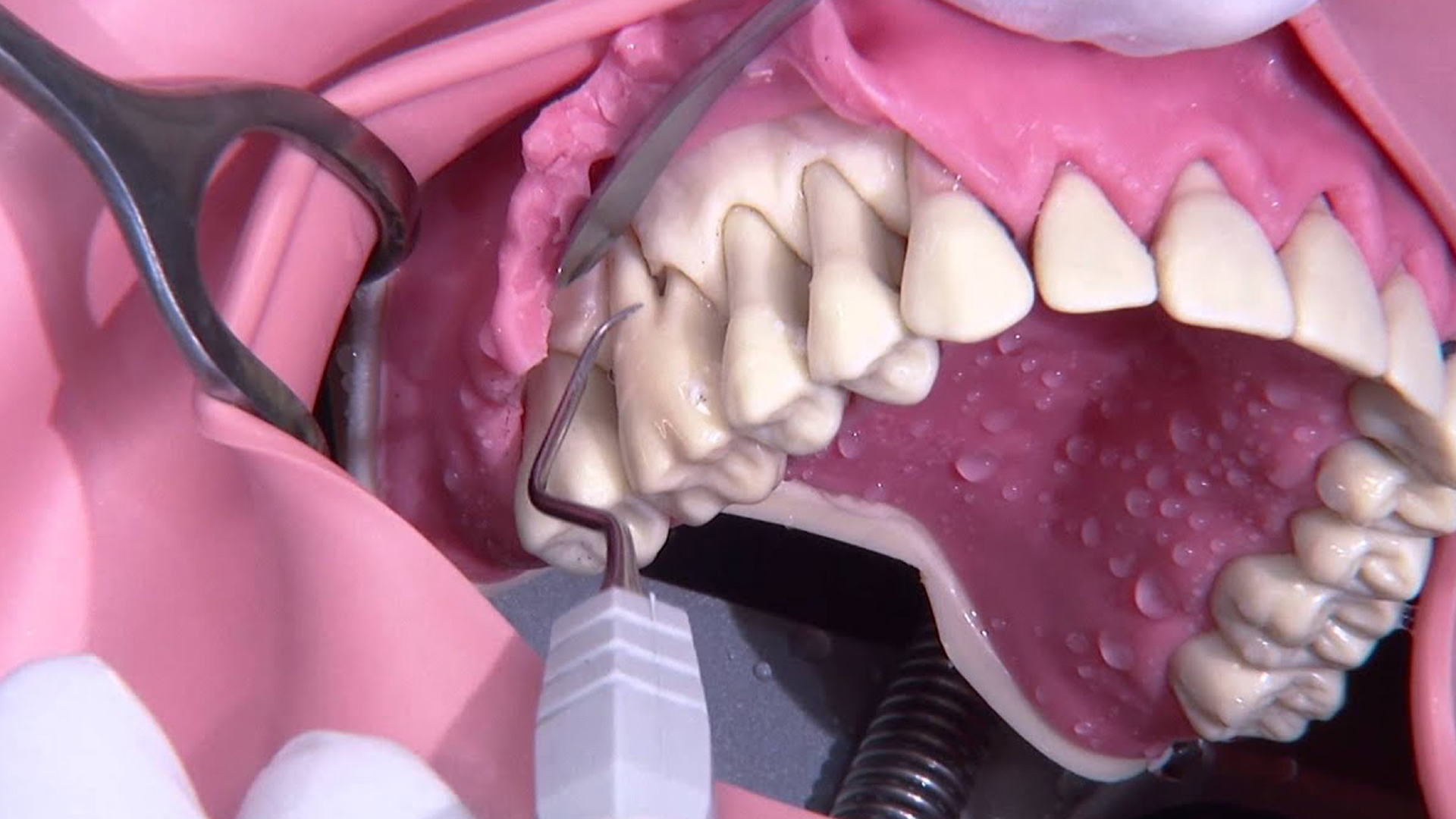
Comblement des poches parodontales
La chirurgie de comblement, ou de réduction des poches parodontales, dénommée aussi gingivectomie, désigne un ensemble d’actes chirurgicaux permettant de nettoyer la racine de la dent infectée de la plaque dentaire et des bactéries qu’elle contient, en réduisant les poches parodontales. Elle permet de freiner l’infection des poches des gencives et de réduire leur inflammation, tout en atténuant la destruction de l’os alvéolaire entamée par la parodontite. Cela facilite aussi le nettoyage dentaire quotidien, permettant au patient de mieux brosser la base de ses dents, réduisant ainsi le risque de nouvelles infections du parodonte. Après l’intervention, réalisée généralement sous anesthésie générale, les gencives sont aplaties, puis recousues par des micro-points de suture, avant l’administration d’un gel antibactérien et éventuellement d’antibiotiques.
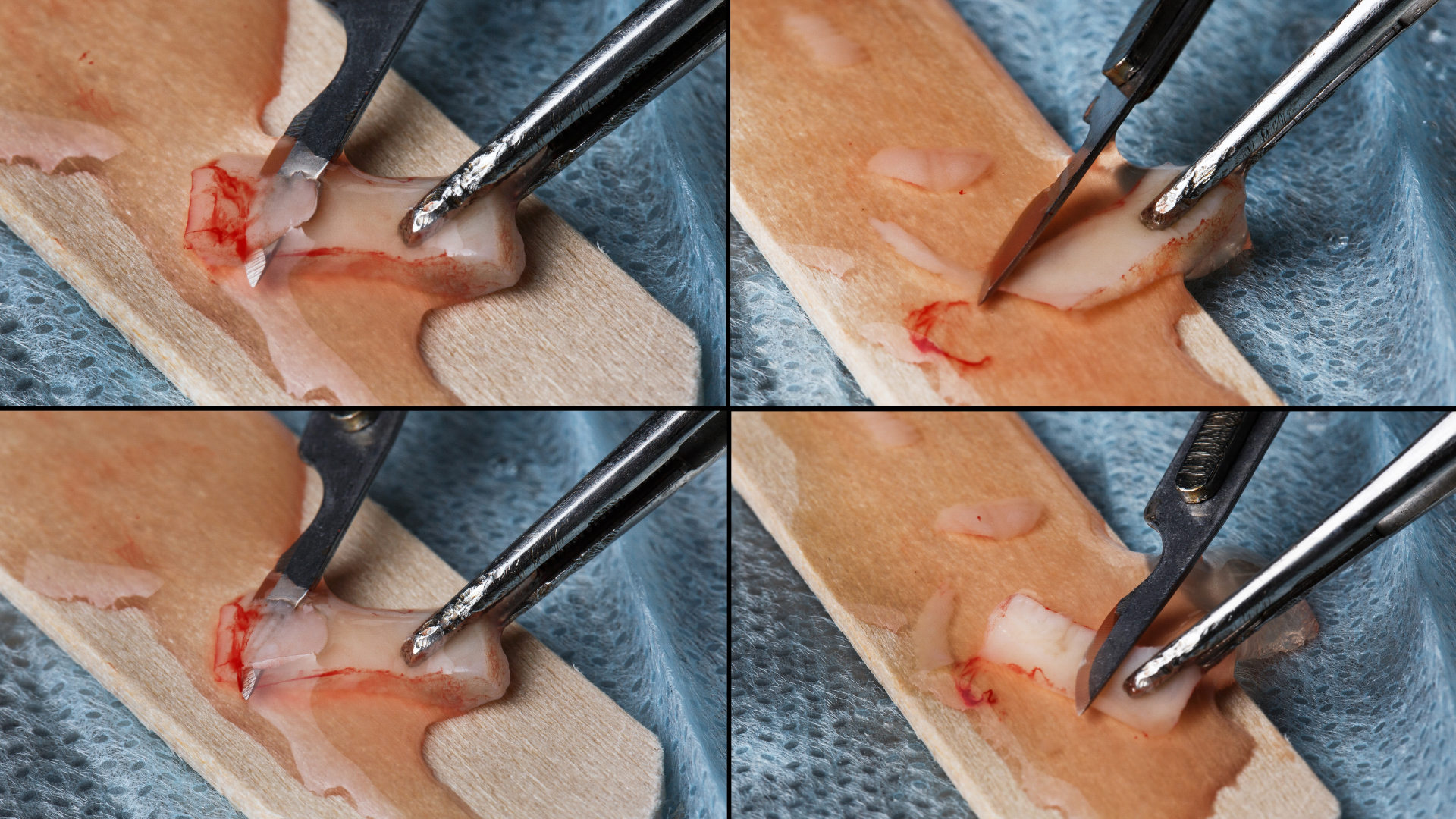
Greffes gingivales
Lorsque le chirurgien-dentiste constate chez son patient atteint de parodontite sévère une importante récession gingivale, il peut envisager une greffe de gencive, permettant de compenser cette perte de hauteur ou d’épaisseur gingivale. Un prélèvement de gencive est alors généralement réalisé au niveau du palais, dans la bouche du patient, pour être greffé sur la zone rétractée autour de la dent infectée. Un acte simple, rapide et peu invasif réalisé sous anesthésie locale, qui permet de recouvrir la racine dénudée et d’épaissir la gencive, tout en renforçant le soutien de la dent, et de garantir ainsi sa protection et sa stabilité à long terme. Enfin, la greffe gingivale aide le patient à retrouver un sourire harmonieux, avec un alignement plus régulier des gencives.
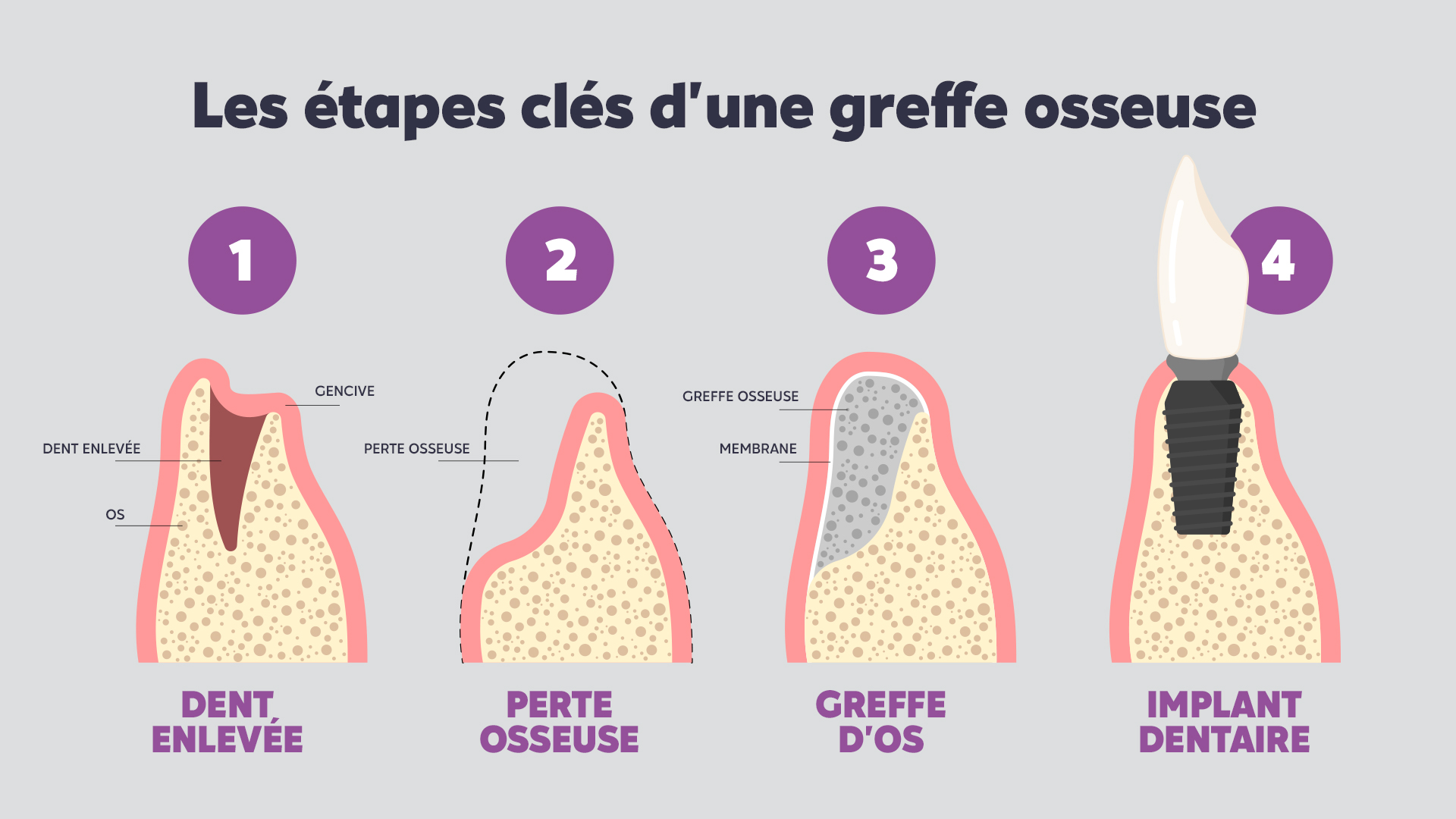
Greffe ou comblement osseux
Une des conséquences des maladies parodontales est la récession de la masse osseuse autour des dents, qui se rétracte par l’action simultanée des bactéries et l’absence d’activité masticatoire dûe à la douleur induite par l’infection dentaire. Lorsque ce volume osseux est insuffisant pour envisager la pose d’une prothèse dentaire implantoportée, la greffe osseuse va compenser le manque d’os et assurer le succès à long terme de la thérapeutique implantaire. L’examen radiographique permet d’évaluer les caractéristiques du tissu osseux et de calculer le volume osseux nécessaire pour combler l’insuffisance. Réalisée sous anesthésie locale, la greffe osseuse est généralement effectuée à partir d’os de synthèse biocompatible. Un délai de plusieurs semaines est généralement nécessaire avant l’implantologie, afin d’assurer la bonne réussite de la greffe.
Innovations récentes
Grâce aux nouvelles technologies appliquées au domaine médical, plusieurs innovations récentes ont permis de mettre au point des techniques non invasives de traitement des parodontites.
Traitement au laser
Le traitement au laser permet de désinfecter les poches parodontales et d’éliminer les bactéries de manière très efficace et bien moins invasive qu’une intervention chirurgicale, tout en stimulant les cellules de la gencive. Cette technique de biostimulation permet d’accroître la circulation sanguine et d’accélérer la formation de fibres de collagène et des cellules osseuses, pour une guérison et une cicatrisation bien plus rapide. Réalisé après un détartrage/surfaçage radiculaire, le nettoyage au laser nécessite généralement plusieurs séances de basse intensité.
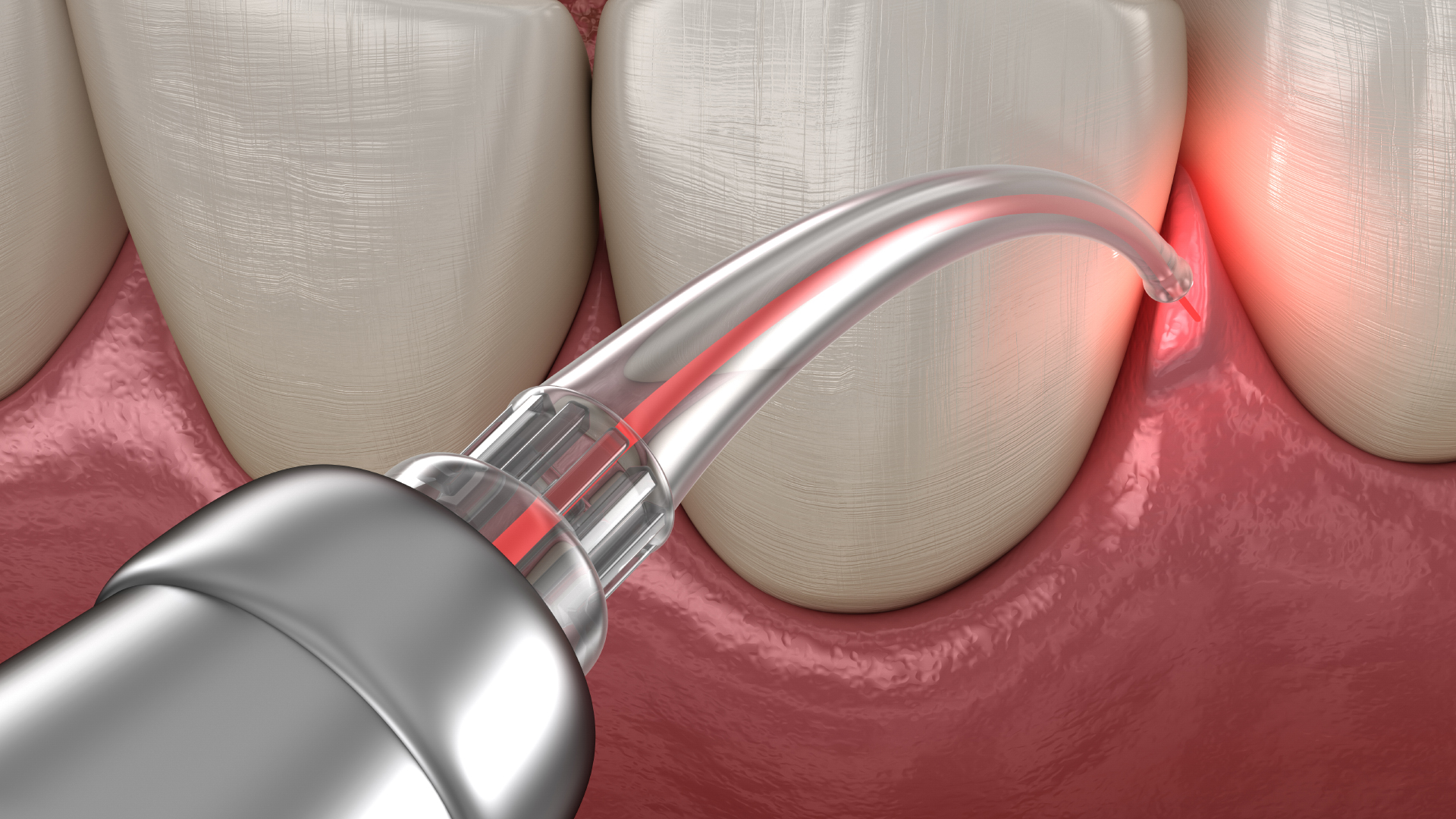
Thérapies photodynamiques
Cette nouvelle technique, aussi appelée luminothérapie et récemment introduite dans le domaine odontologique, est très prometteuse. Traitement local anti-infectieux, la thérapie photodynamique a prouvé son efficacité contre les bactéries de la plaque dentaire, notamment celles résistantes aux antibiotiques. Son action rapide, son coût limité, la simplicité de sa mise en œuvre et l’absence de complications médicales constatées en font une technique très encourageante. Sous l’effet d’une radiation lumineuse, d’une longueur d’onde spécifique, un agent photosensibilisant est activé, inter-agissant avec les molécules biologiques environnantes par transfert d’électrons, et avec l’oxygène environnante par transfert d’énergie. Ces réactions génèrent des radicaux libres (RL) très réactifs et détruisant les bactéries incriminées. Une lumière rouge générée par un laser à diode, est transmise à travers une fibre optique courge et fine qui peut facilement s’insérer dans les poches parodontales, diffusant la lumière en profondeur dans les tissus parodontaux.
Régénération tissulaire guidée
Cette technique permet de régénérer la quantité osseuse perdue lors de la maladie parodontale. Précédée d’un nettoyage par Laser Diode, qui permet une décontamination à 99% des bactéries présentes dans la zone traitée tout en stimulant la croissance cellulaire sanguine et osseuse, cette pratique associe un comblement osseux à l’introduction de facteurs hormonaux de croissance, pour stimuler la régénération osseuse dans la zone infectée.
Conserver ou extraire la dent atteinte par une parodontite sévère ?
Lorsqu’une dent est endommagée par une maladie parodontale et que son intégrité est menacée, le chirurgien dentiste doit, en concertation avec son patient, choisir entre la conservation et l’extraction de la dent infectée. Pour le praticien, son extraction et son remplacement par une prothèse implanto-portée est la solution la plus simple, la plus rapide et la plus rémunératrice. Mais en médecine comme en dentisterie, la préservation des organes et les traitements conservateurs doit demeurer une priorité, d’autant que les techniques parodontales aujourd’hui disponibles ont une efficacité prouvée à long terme.

Confronté à des cas sévères, où la mauvaise hygiène buccale du patient est évidente et que sa souffrance devient insupportable, le chirurgien dentiste doit cependant se méfier du concept “d’extraction préventive”, méthode souvent privilégiée, et conserver la meilleure capacité d’analyse possible pour établir un pronostic particulier pour chaque dent, tout en ouvrant la possibilité d’un traitement thérapeutique global. L’extraction préventive est en effet tentante : le taux de survie d’une dent n’est pas prédictible après un traitement parodontal, et moins élevé que celui d’une dent artificielle implanto-portée. Une prothèse dentaire affiche un taux de complications moindre qu’une dent naturelle atteinte de parodontite, son rapport coût/bénéfice est meilleur qu’un traitement parodontal, ainsi que son rendu esthétique. Résultat : le patient est souvent plus satisfait avec sa nouvelle dent artificielle. Même si il doit aussi observer une hygiène rigoureuse pour ses prothèses, pour garantir leur qualité à long terme.
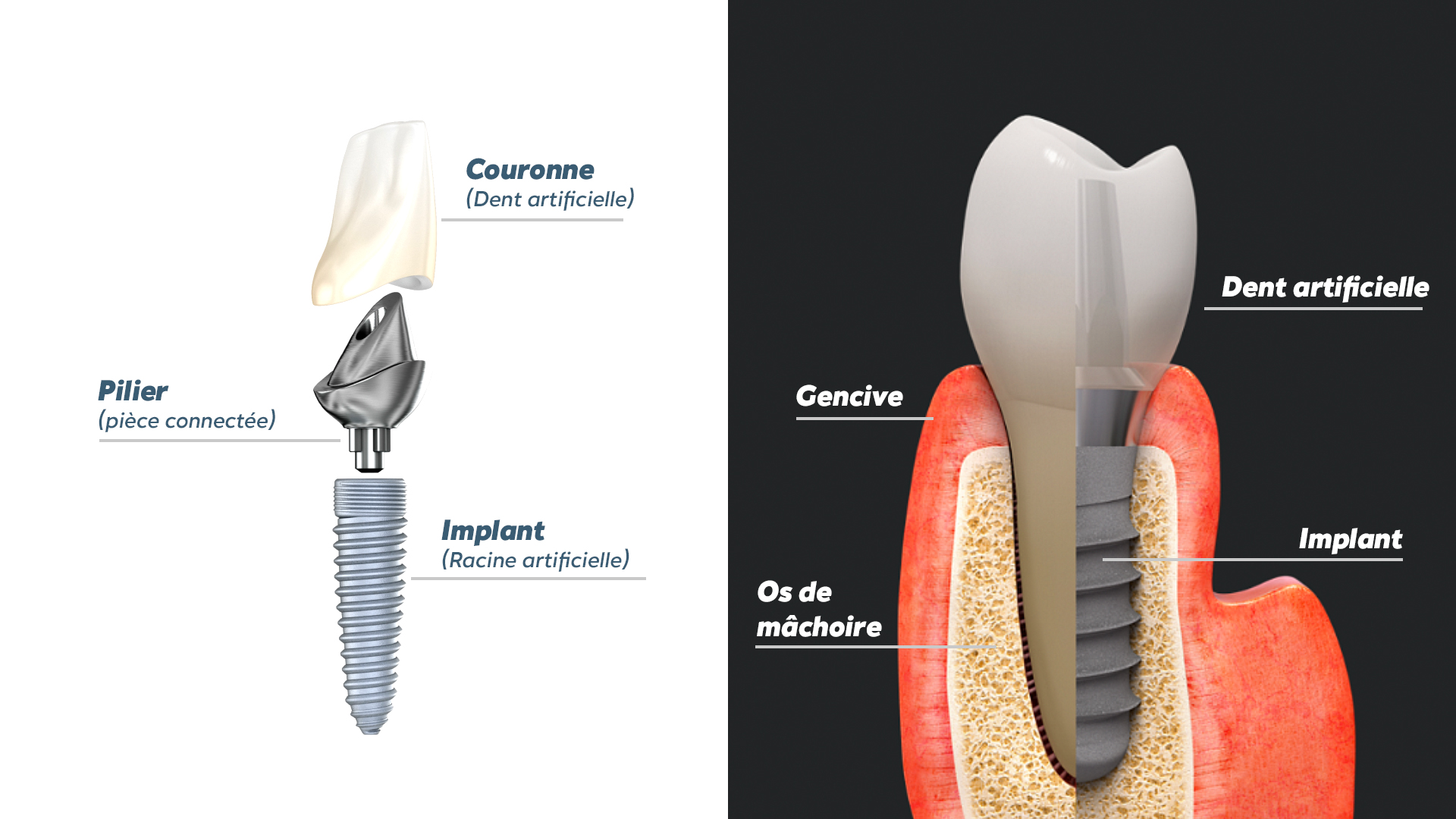
En effet, si la recherche médicale demeure globalement plus favorable à la conservation maximale des dents, même en cas de parodontite sévère, la responsabilité du patient est très engagée quant aux taux de survie d’une dent soignée pour une maladie parodontale. Sans une hygiène dentaire et buccale rigoureuse, le taux de survie d’une dent soignée n’est pas plus élevé que celui d’une dent non traitée. Peuvent s’ajouter des facteurs aggravants : la consommation de tabac, des antécédents familiaux ou un diabète non stabilisé, penchent ainsi en faveur d’une solution artificielle, toujours plus facile à implémenter que de guérir une addiction ou un déséquilibre génétique ou hormonal. Le praticien est alors confronté à une question cruciale pour établir son pronostic : mon patient sera-t-il capable de tenir le traitement et de stabiliser sa maladie parodontale ?
Parodontite et traitements orthodontiques
Les traitements orthodontiques ont une influence bénéfique sur l’état parodontal des patients et ce, à long terme. En effet, l’association orthodontie-parodontie agit sur le réalignement des dents, la réduction d’encombrements, la correction de malocclusions et l’harmonisation des arcades dentaires, permettant une meilleure efficacité du brossage des dents, principe de base d’une bonne santé parodontale. Les malocclusions peuvent en effet aggraver l’apparition de parodontites, les bactéries s’insérant entre la base des dents mal alignées. Prescrits dès la pré-adolescence, les traitements orthodontiques peuvent ainsi éviter des pathologies parodontales d’apparaître à l’âge adulte. A contrario, l’absence d’acte orthodontique peut favoriser l’apparition, voire l’aggravation de pathologies parodontales. La chirurgie parodontale associée à une hygiène rigoureuse réduisent l’inflammation du parodonte et favorisent la formation cémentaire, ligamentaire et osseuse lorsqu’elle est associée à des forces orthodontiques. Un traitement orthodontique aide à stopper la maladie, régénérant les tissus parodontaux à long terme.

Prévenir et sensibiliser à la parodontite
Une excellente hygiène bucco-dentaire
Pour prévenir les maladies parodontales, on sait qu’une hygiène dentaire rigoureuse est indispensable, associée à l’utilisation régulière d’outils aidant à empêcher les bactéries de s’installer durablement dans le parodonte : brossage trois fois par jour, deux minutes à chaque fois, à l’aide d’une brosse à dents souple et un dentifrice aux ingrédients naturels et peu agressifs, et en s’aidant de divers instruments pour les zones interdentaires, où les bactéries ont tendance à s’accumuler (fil dentaire, jet dentaire, brossette…). Mais d’autres facteurs peuvent positivement influer sur la santé dentaire des patients et se prémunir de parodontites.

Arrêter le tabac, éviter le sucre
Le tabac, une alimentation peu équilibrée riche en sucres et en graisses, les boissons gazeuses sucrées et/ou acides et la consommation d’alcool sont des facteurs aggravants car ils fragilisent les gencives et rongent la zone parodontale, tandis que le café et le thé encouragent la formation de la plaque dentaire.
Suivi dentaire régulier et dépistage précoce
Il est indispensable pour chaque patient, même ceux avec des dents impeccables, de faire une visite chez le dentiste au moins une fois par an. La plaque dentaire, mélange de tartre et de bactéries, peut s’accumuler malgré un brossage régulier, et un détartrage des dents annuel s’impose.
Les parents ont une responsabilité particulière et un rôle fondamental à jouer dans la prévention des maladies parodontales de leurs enfants. Un enfant avec une bonne hygiène orale et dentaire, consommant peu de boissons sucrées et gazeuses et de sucre, pourra conserver, à long terme, une bonne dentition et prévenir l’apparition de parodontites. Pour les enfants aussi, une visite régulière chez le dentiste permet un dépistage précoce d’une gingivite ou d’une pulpite.
Pourquoi traiter sa parodontite sévère en Turquie avec Body Expert ?
En cas d’apparition de parodontite sévère, diagnostiquée par votre cabinet dentaire habituel, le traitement ortho-parodontal peut être envisagé à l’étranger. En effet, les soins de chirurgie parodontale, les greffes osseuses ou la pose de prothèses artificielles implanto-portées sont très mal remboursées par l’Assurance Maladie, et fait l’objet de dépassements honoraires fréquents dans les cliniques dentaires en France, en Belgique ou en Suisse. Sans compter les délais, parfois de plusieurs semaines ou plusieurs mois, pour obtenir un rendez-vous et se faire soigner : une situation intenable, lorsqu’une parodontite sévère vous paralyse de douleur, menace votre santé générale, trouble votre vie quotidienne et mine votre état de santé psychologique.

En Turquie ou en Hongrie, deux destinations phares du tourisme dentaire européen, les cliniques dentaires et parodontales affichent des prix de 60 à 80% moins chers qu’en Belgique, en France ou en Suisse, avec une qualité de soins égale, voire supérieure. Les prises de rendez-vous sont très rapides, et les soins peuvent être réalisés lors d’un déplacement de 2 à 5 jours. A condition de bien choisir ses prestataires, offrant toutes les garanties juridiques de prise en charge et de suivi post-opératoire.
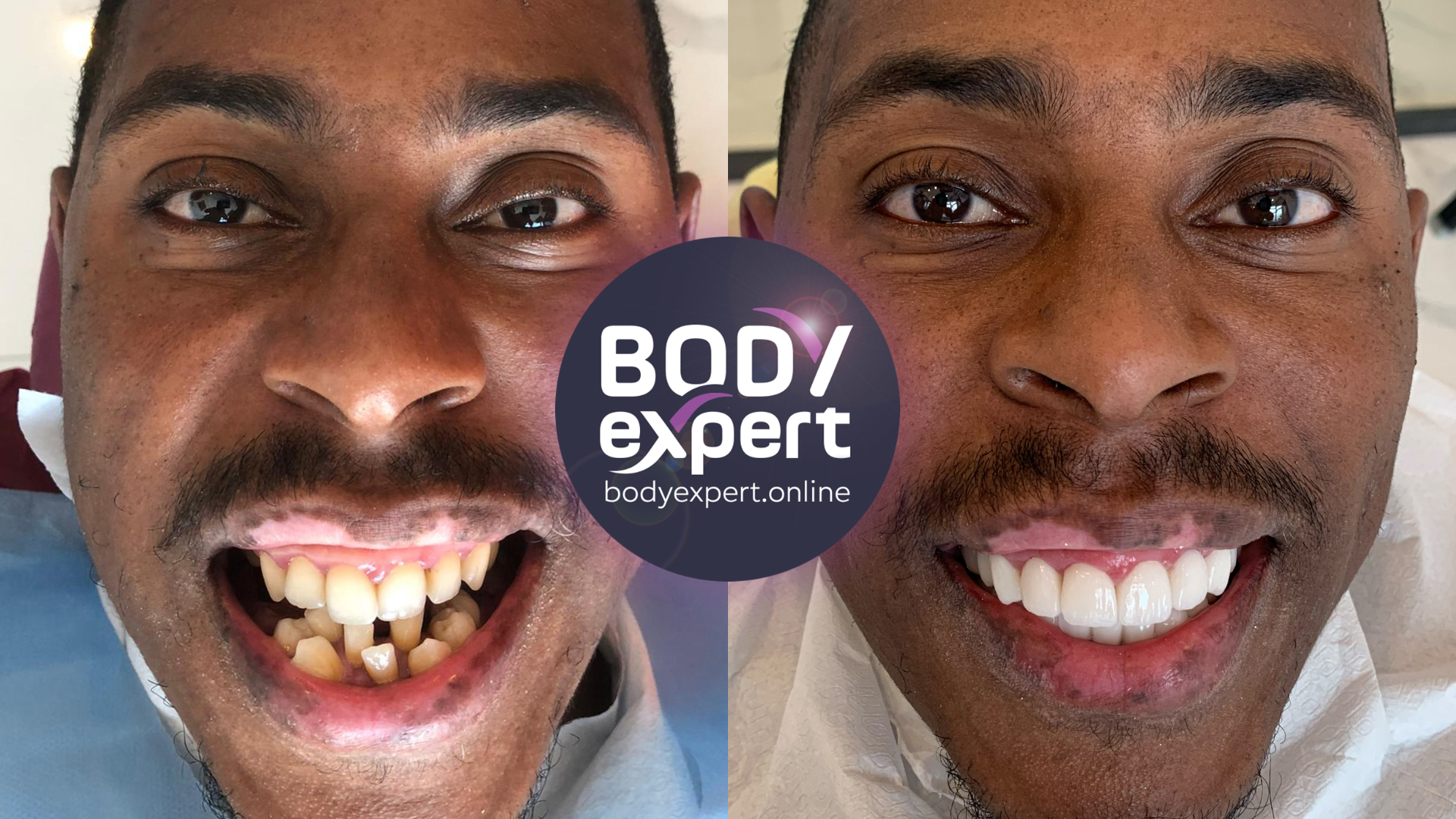
Choisir Body Expert, en Turquie, pour traiter une parodontite sévère
- Excellence des soins parodontaux : Chez Body Expert, les cliniques dentaires et les chirurgiens dentistes spécialisés offrent une expertise dans la gestion de toutes les formes de maladies parodontales, dans un cadre confortable, sécurisé et avec une prise en charge personnalisée.
- Technologies avancées : Les cliniques sélectionnées par Body Expert, sont équipées des meilleures technologies de diagnostic et de traitement disponibles dans le domaine de la chirurgie dentaire : imagerie numérique, lasers pour la thérapie parodontale, et toutes les innovations améliorant l’efficacité du traitement et le confort du patient, tout en réduisant les temps de guérison.

- Coûts accessibles : la Turquie offre le meilleur rapport qualité/prix pour les patients européens, avec des prix deux à trois fois moins chers que chez eux, avec une qualité de soins équivalente, voire supérieure, permettant une démocratisation des soins dentaires de haute qualité.
- Prise en charge complète et assistance en français : Body Expert inclut un accompagnement personnalisé de ses patients, dès la constitution du dossier et jusqu’au suivi post-opératoire. La prise en charge se fait intégralement en français, offrant un parcours de soins confortable et rassurant pour les patients francophones.
- Pas d’attente : Body Expert ne fait pas attendre ses patients, et peut organiser la prise en charge des soins dans des délais très courts.
Opter pour des soins dentaires en Turquie avec Body Expert, c’est aussi choisir une expérience VIP dans un cadre magnifique. Body Expert s’occupe de l’organisation complète de votre séjour, permettant aux patients de se concentrer sur leur guérison, tout en profitant des richesses touristiques, gastronomiques, culturelles et naturelles de la Turquie.
8747 vues
0 commentaires
0





Il n'y a pas de commentaires pour le moment.